Căn nguyên của bệnh động mạch ngoại biên
Tỷ lệ mắc bệnh động mạch ngoại biên khoảng 12% ở Mỹ; nam giới bị ảnh hưởng nhiều hơn phụ nữ.
Các yếu tố nguy cơ cũng giống như các yếu tố gây xơ vữa động mạch:
Hút thuốc lá (kể cả hút thuốc lá thụ động) hoặc các hình thức sử dụng thuốc lá khác
Rối loạn lipid máu (cholesterol lipoprotein tỷ trọng thấp [LDL] cao, cholesterol lipoprotein tỷ trọng cao [HDL] thấp)
Tiền sử gia đình bị xơ vữa động mạch
Nồng độ homocysteine
Tuổi càng cao
Nam giới
Béo phì
Xơ vữa động mạch là một rối loạn hệ thống; 50 đến 75% bệnh nhân có PAD cũng có dấu hiệu lâm sàng của bệnh động mạch vành (CAD) hoặc bệnh mạch não. Tuy nhiên, bệnh mạch vành có thể không triệu chứng, một phần vì PAD có thể ngăn bệnh nhân gắng sức đủ để gây đau thắt ngực.
Các triệu chứng và dấu hiệu của bệnh động mạch ngoại biên
Đau chân cách hồi là biểu hiện điển hình của bệnh động mạch ngoại biên. Đau chân cách hồi là cảm giác đau, nhức, chuột rút, cảm giác khó chịu hoặc mệt mỏi ở chân xảy ra khi đi bộ và sẽ thuyên giảm khi nghỉ ngơi. Đau cách hồi thường xảy ra ở bắp chân nhưng có thể xảy ra ở bàn chân, bắp đùi, hông, mông, hoặc, hiếm khi, cánh tay. Đau cách hồi là sự biểu hiện của thiếu máu có thể hồi phục liên quan gắng sức, tương tự như cơn đau thắt ngực. Khi PAD tiến triển, quãng đường có thể đi mà không có triệu chứng có thể giảm, và bệnh nhân bị PAD nặng có thể bị đau trong suốt thời kỳ nghỉ ngơi, phản ánh tình trạng thiếu máu không hồi phục. Đau khi nghỉ ngơi thường là tồi tệ hơn ở vùng xa, trầm trọng thêm khi chân nâng cao (thường gây đau vào ban đêm), và giảm đi khi chân ở thấp dưới mức tim. Đau có thể bỏng rát, siết chặt, mặc dù triệu chứng này không đặc hiệu.
Khoảng 20% bệnh nhân mắc bệnh động mạch ngoại biên không có triệu chứng, đôi khi vì họ không hoạt động đủ để gây thiếu máu cục bộ. Một số bệnh nhân có triệu chứng không điển hình (ví dụ đau hông hay đau khớp).
PAD nhẹ thường không gây ra dấu hiệu. PAD từ trung bình đến nặng thường khiến cho các mạch ngoại vi bị giảm thiểu hoặc không có (mạch khoeo, xương chày sau, mu bàn chân).
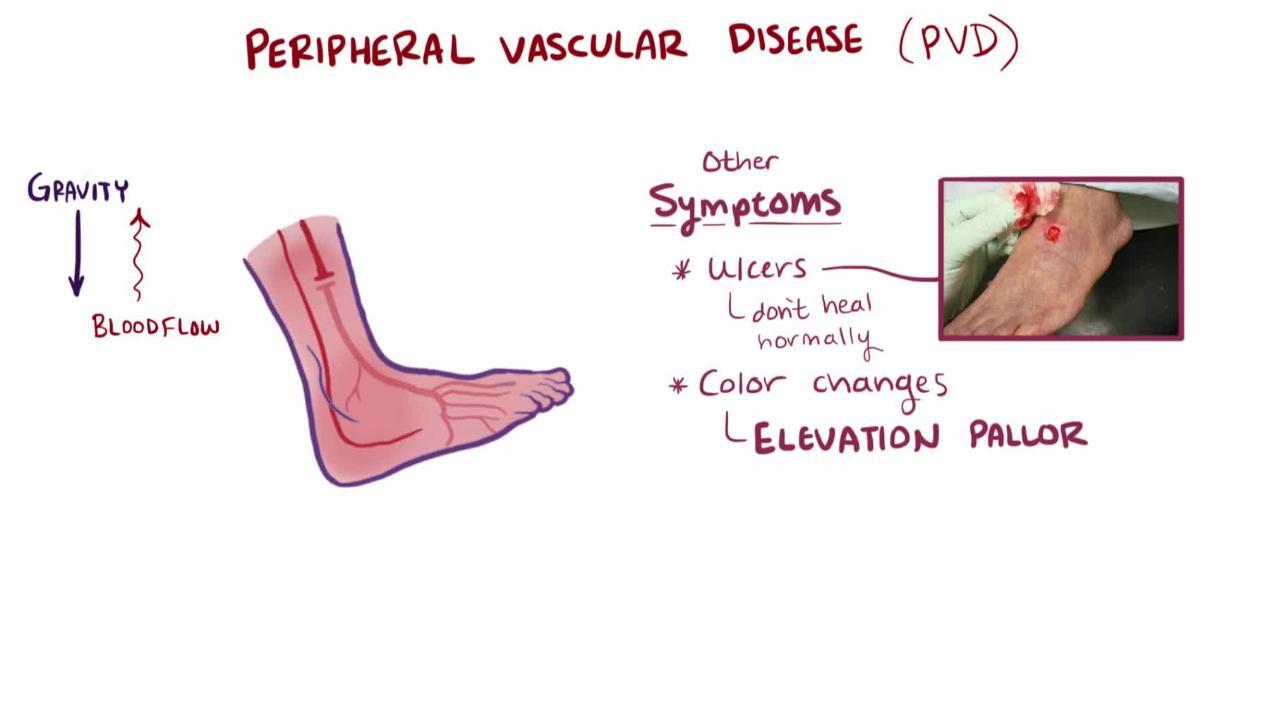
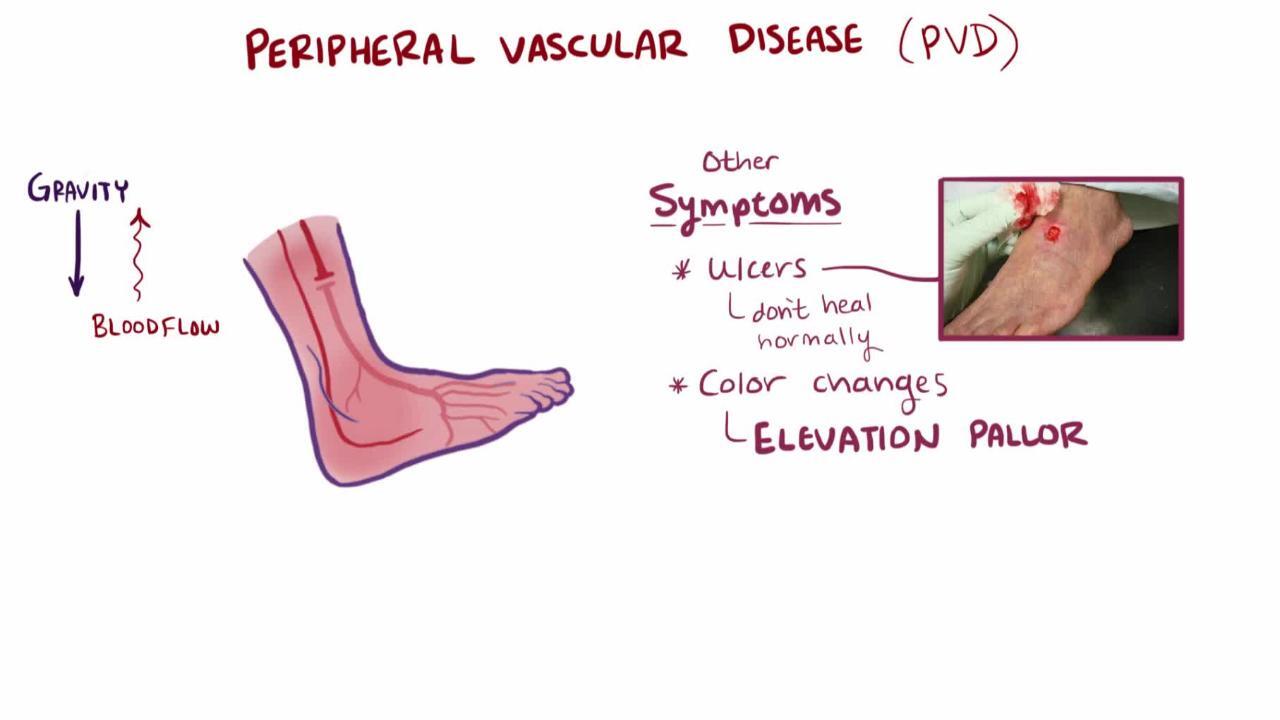
Khi dưới mức tim, bàn chân có thể xuất hiện màu đỏ sẫm. Ở một số bệnh nhân, nâng bàn chân làm mất màu sắc và làm trầm trọng thêm cơn đau thiếu máu cục bộ; khi chân được hạ xuống, thời gian làm đầy tĩnh mạch kéo dài (> 15 giây). Phù nề thường không có trừ khi bệnh nhân giữ chân bất động và giữ nguyên ở vị trí giảm đau. Bệnh nhân có PAD mạn tính có thể có làn da mỏng, nhợt nhạt với lông ít hoặc không có. Chân phía xa và bàn chân lạnh. Các chân bị ảnh hưởng có thể có mồ hôi nhiều và tím, có thể là do sự kích thích dây thần kinh giao cảm.
BÁC SĨ P. MARAZZI/SCIENCE PHOTO LIBRARY
Khi thiếu máu nặng, loét có thể xuất hiện (thường là ở ngón chân hoặc gót chân, thỉnh thoảng ở chân hoặc bàn chân), đặc biệt là sau chấn thương. Các vết loét có xu hướng được bao quanh bởi các mô đen, hoại tử (hoại tử khô). Tình trạng này thường gây đau, nhưng những người mắc bệnh thần kinh ngoại biên (ví dụ: do bệnh tiểu đường hoặc rối loạn sử dụng rượu) có thể không cảm nhận được tình trạng đó. Nhiễm trùng của vết loét thiếu máu (hoại tử ướt) xảy ra dễ dàng, gây ra viêm tế bào nhanh.
Mức độ tắc nghẽn động mạch ảnh hưởng đến vị trí của các triệu chứng. Bệnh động mạch chủ chậu có thể gây đau cách hồi ở đùi, mông hoặc cẳng chân; đau hông; và ở nam giới có rối loạn cương dương (hội chứng Leriche). Bệnh động mạch ở đùi khoeo đau cách hồi xảy ra ở bắp chân; mạch bên dưới động mạch đùi yếu hoặc không có. Bệnh động mạch ở các vị trí xa hơn, mạch đùi khoeo vẫn có thể có, nhưng các mạch chân mất.
Bệnh tắc nghẽn động mạch đôi khi ảnh hưởng đến các cánh tay, đặc biệt là động mạch ngoại động trái gần, gây ra sự mệt mỏi của tay với tập thể dục và đôi khi thuyên tắc vào tay.
Chẩn đoán bệnh động mạch ngoại biên
Chỉ số cổ chân - cánh tay
Siêu âm
Chụp mạch trước khi phẫu thuật
© 2017 Bác sĩ Elliot K. Fishman.
Bệnh động mạch ngoại biên lâm sàng nghi ngời nhưng không xác định được vì nhiều bệnh nhân có các triệu chứng không điển hình hoặc không hoạt động thể lực đủ để có các triệu chứng. Hẹp ống sống cũng có thể gây đau chân khi đi bộ nhưng có thể phân biệt được vì đau (gọi là giả cách hồi) đòi hỏi phải ngồi, không chỉ nghỉ ngơi, để giảm đau, và mạch đoạn xa vẫn còn nguyên vẹn.
Chẩn đoán được xác nhận bằng xét nghiệm không xâm lấn. Thứ nhất, đo huyết áp tâm thu ở cánh tay chân hai bên; vì mạch mắt cá chân khó sờ thấy, một đầu dò Doppler có thể được đặt trên mạch mu chân hoặc động mạch chày sau. Siêu âm Doppler thường được sử dụng, bởi vì chênh áp và dạng sóng mạch có thể giúp phân biệt vị trí bị bệnh động mạch ngoại biên từ động mạch đùi khoeo và đoạn động mạch dưới gối.
Chỉ số cổ chân-cánh tay là tỷ số giữa huyết áp tâm thu ở cổ chân và huyết áp tâm thu ở cánh tay. Chỉ số cổ chân-cánh tay thấp (≤ 0,90) cho thấy PAD, có thể được phân loại là
Nhẹ: 0,71 đến 0,90
Trung bình: 0,41 đến 0,70
Nặng: ≤ 0,40)
Nếu chỉ số này là bình thường (0,91 đến 1,30) nhưng nghi ngờ bệnh động mạch ngoại biên, chỉ số này được đo sau khi gắng sức. Giá trị ABI cao (> 1,30) có thể nghi ngờ mạch xơ cứng (như trong bệnh xơ cứng động mạch Mönckeberg với vôi hóa vách thành động mạch).
Nếu chỉ số > 1,30 nhưng vẫn rất nghi ngờ PAD, các kiểm tra bổ sung (ví dụ: siêu âm Doppler, đo huyết áp ngón chân cái bằng vòng bít ngón chân) được thực hiện để kiểm tra xem có hẹp hoặc tắc động mạch hay không. Tổn thương thiếu máu cục bộ khó lành khi huyết áp tâm thu < 55 mm Hg ở bệnh nhân không bị đái tháo đường hoặc < 70 mm Hg ở bệnh nhân tiểu đường; mỏm cụt dưới gối thường lành nếu huyết áp ≥ 70 mm Hg.
Thiếu máu động mạch ngoại biên cũng có thể được đánh giá bằng cách đo oxy qua da (TcO2). Mức TcO2 < 40 mm Hg (5,32 kPa) dự báo tình trạng lành tổn thương kém và giá trị < 20 mm Hg (2,66 kPa) phù hợp với thiếu máu cục bộ ở chi nguy kịch.
Chụp mạch cung cấp chi tiết về vị trí và mức độ co thắt động mạch hoặc tắc nghẽn động mạch; nó là một điều kiện tiên quyết để điều trị phẫu thuật hoặc can thiệp mạch qua da (PTA). Nó không thể thay thế cho các xét nghiệm không xâm lấn bởi vì nó không cung cấp thông tin về ý nghĩa bất thường chức năng. Chụp cộng hưởng từ mạch và chụp CT mạch là những lựa chọn thay thế không xâm lấn cho chụp động mạch có thuốc cản quang qua ống thông.
Điều trị bệnh động mạch ngoại biên
Thay đổi yếu tố nguy cơ
Tập thể dục
Thuốc kháng tiểu cầu
Dùng pentoxifylline hoặc cilostazol để làm giảm đau cách hồi
Thuốc ức chế men chuyển angiotensin (ACE)
Tạo hình mạch qua da hoặc phẫu thuật khi bệnh ở mức độ nghiêm trọng
Tất cả các bệnh nhân cần điều chỉnh tích cực yếu tố nguy cơ để giảm các triệu chứng bệnh động mạch ngoại biên và phòng ngừa bệnh tim mạch (CVD), bao gồm
Bỏ thuốc lá, là điều cần thiết
Kiểm soát bệnh tiểu đường, rối loạn lipid máu và tăng huyết áp
Liệu pháp tập thể dục có cấu trúc
Thay đổi chế độ ăn uống
Statin, thuốc ức chế ACE và aspirin được dùng để làmgiảm nguy cơ mắc bệnh tim mạch (xem Điều trị xơ vữa động mạch). Một thử nghiệm phân nhóm ngẫu nhiên, có đối chứng giả dược cho thấy rivaroxaban liều thấp khi thêm vào aspirin làm giảm các biến cố tim mạch và các biến cố bất lợi nghiêm trọng ở chi, bao gồm cả cắt cụt chi (1). Ở những bệnh nhân mắc bệnh động mạch ngoại biên nặng cần tái thông mạch máu chi dưới, một nghiên cứu khác đã chứng minh rằng điều trị sau phẫu thuật bằng rivaroxaban 2,5 mg uống hai lần mỗi ngày cộng với aspirin làm giảm đáng kể tỷ lệ mắc các kết quả tổng hợp của thiếu máu cục bộ chi cấp tính, cắt cụt chi do nguyên nhân mạch máu, nhồi máu cơ tim, đột quỵ do thiếu máu cục bộ hoặc tử vong do nguyên nhân tim mạch so với chỉ dùng aspirin (2).
Thuốc chẹn beta an toàn trừ khi Bệnh động mạch ngoại biên rất trầm trọng (3).
Gắng sức – 35 đến 50 phút của chạy bộ 3 đến 4 lần một tuần là một điều trị quan trọng nhưng chưa được quan tâm. Các chương trình tập thể dục có giám sát có thể là tốt hơn các chương trình không được giám sát. Tập thể dục có thể làm tăng khoảng cách đi bộ không có triệu chứng và cải thiện chất lượng cuộc sống. Các cơ chế có thể bao gồm tăng tuần hoàn bàng hệ, cải thiện chức năng nội mô với giãn mạch vi mạch, giảm độ nhớt của máu, cải thiện khả năng lọc hồng cầu, giảm viêm do thiếu máu cục bộ và cải thiện quá trình chiết tách oxy.
Bệnh nhân nên giữ chân thấp hơn tim. Để giảm đau vào ban đêm, đầu giường có thể được nâng lên khoảng 10 đến 15 cm (4 đến 6 inch) để cải thiện lưu lượng máu đến bàn chân.
Bệnh nhân cũng được khuyên nên tránh trị cảm lạnh và các loại thuốc (ví dụ: cocaine, amphetamine) hoặc các loại thuốc (ví dụ: pseudoephedrine, có trong nhiều loại thuốc trị xoang và cảm lạnh) gây co mạch.
Chăm sóc bàn chân là rất quan trọng, đặc biệt là đối với bệnh nhân tiểu đường. Bao gồm kiểm tra chân hàng ngày phát hiện thương tích và tổn thương; điều trị các vết chai bởi một chuyên gia về bàn chân; rửa chân hàng ngày bằng nước ấm với xà bông nhẹ, tiếp theo là sấy nhẹ nhàng, triệt để; và tránh thương tổn về nhiệt, hóa học và cơ học, đặc biệt là do giày dép không vừa. Quản lý loét chân được thảo luận ở trang khác.
Thuốc điều trị
Thuốc chống kết tập tiểu cầu có thể làm giảm nhẹ các triệu chứng và tăng khoảng cách đi bộ ở bệnh nhân mắc bệnh động mạch ngoại biên; quan trọng hơn là những loại thuốc này làm thay đổi tình trạng xơ vữa động mạch và giúp ngăn ngừa hội chứng mạch vành cấp tính và các cơn thiếu máu não cục bộ thoáng qua. Các lựa chọn cho bệnh nhân mắc PAD có triệu chứng bao gồm dùng aspirin đơn độc 75 đến 325 mg uống một lần/ngày hoặc clopidogrel đơn thuần 75 mg uống một lần/ngày (3). Một số dữ liệu cho thấy rằng phối hợp giữa aspirin 100 mg uống một lần mỗi ngày cộng với rivaroxaban liều thấp 2,5 mg uống 2 lần mỗi ngày làm giảm tỷ lệ mắc bệnh tim mạch nhưng làm tăng nguy cơ chảy máu (4).
Để làm giảm chứng khập khiễng, có thể sử dụng pentoxifylline 400 mg uống 3 lần một ngày trong bữa ăn hoặc cilostazol 100 mg uống hai lần một ngày để giảm chứng khập khiễng không liên tục bằng cách cải thiện lưu lượng máu và tăng cường oxy hóa mô ở những vùng bị ảnh hưởng; tuy nhiên, cả pentoxifylline và cilostazol đều không thể thay thế cho việc tập luyện và điều chỉnh yếu tố nguy cơ. Việc sử dụng pentoxifylline đang gây tranh cãi vì bằng chứng về hiệu quả của nó còn chưa thống nhất. Một thử nghiệm ≥ 2 tháng có thể được bảo đảm bởi vì các phản ứng phụ không phổ biến và nhẹ. Tác dụng bất lợi thường gặp nhất của cilostazol là đau đầu và tiêu chảy. Cilostazol bị chống chỉ định ở bệnh nhân suy tim nặng.
Thuốc ức chế ACE và thuốc ức chế thụ thể angiotensin II (ARB) có một số tác dụng có lợi. Các loại thuốc này có tác dụng chống xơ vữa động mạch và là thuốc giãn mạch mạnh. Trong số những bệnh nhân được can thiệp mạch máu điều trị thiếu máu cục bộ đe dọa chi mạn tính, những bệnh nhân dùng thuốc ức chế ACE hoặc ARB đã cải thiện thời gian sống thêm toàn bộ và không bị cắt cụt chi (5).
Các loại thuốc khác có thể làm giảm chứng đau cách hồi đang được nghiên cứu; chúng bao gồm L-arginine (tiền chất của chất làm giãn mạch phụ thuộc vào nội mô), oxit nitric, prostaglandins làm giãn mạch và các yếu tố tăng trưởng mạch máu (ví dụ, yếu tố tăng trưởng nội mô mạch máu [VEGF], yếu tố tăng trưởng nguyên bào sợi cơ [bFGF]). Ở những bệnh nhân thiếu máu cục bộ trầm trọng, sử dụng đường tiêm tĩnh mạch dài hạn của prostaglandin làm giãn mạch có thể làm giảm đau và làm lành vết loét.
Can thiệp mạch qua da (PTA)
Can thiệp mạch qua da có hoặc không đặt stent là phương pháp không phẫu thuật chính để làm giãn các mạch máu bị tắc. Can thiệp mạch qua da với đặt stent có thể giữ cho động mạch mở tốt hơn so với chỉ nong bóng. Stent tốt nhất trong động mạch lớn với dòng chảy cao (chậu và thận); chúng ít hữu ích cho các động mạch nhỏ và cho đoạn tắc dài.
Chỉ định can thiệp mạch qua da tương tự như phẫu thuật:
Khập khiễng không liên tục gây ức chế các hoạt động hàng ngày và không đáp ứng với việc điều chỉnh yếu tố nguy cơ và các phương pháp điều trị không xâm lấn
Đau khi nghỉ ngơi
Hoại tử
Các tổn thương phù hợp là có hạn chế dòng chảy, hẹp động mạch chậu đoạn ngắn (< 3 cm) và hẹp một hay nhiều đoạn động mạch đùi chậu. Những trường hợp tắc hoàn toàn (lên đến 10 hoặc 12 cm) của các động mạch đùi nông có thể được làm tái thông thành công, nhưng kết quả tốt hơn khi tắc nghẽn ≤ 5 cm. Can thiệp mạch qua da cũng rất hữu ích cho hẹp động mạch chậu vị trí gần với vòng nối của động mạch đùi khoeo.
Can thiệp mạch qua da ít hữu ích hơn đối với tổn thương lan tỏa, tắc nghẽn đoạn dài và vôi hoá nhiều. Những tổn thương như vậy đặc biệt phổ biến ở bệnh nhân tiểu đường, thường ảnh hưởng đến các động mạch nhỏ.
Các biến chứng của can thiệp mạch qua da bao gồm huyết khối ở vị trí giãn nở, thuyên tắc xa, tách thành động mạch, và các biến chứng liên quan đến việc sử dụng heparin.
Với việc lựa chọn bệnh nhân phù hợp, PTA điều trị hẹp động mạch chậu, hẹp động mạch đùi và hẹp động mạch bắp chân có tỷ lệ thành công cao. Một tổng quan hệ thống và phân tích tổng hợp đã ghi nhận tỷ lệ cứu được chi là 95% sau 12 tháng, tỷ lệ tái thông mạch máu ở tổn thương đích là 14 đến 25% và tỷ lệ sống sót là 90% (6). Tuy nhiên tỷ lệ tái hẹp là 33-62%; PTA lặp lại có thể thành công.
Phẫu thuật
Phẫu thuật được chỉ định cho bệnh nhân
Ai có thể chịu đựng được một thủ thuật mạch máu lớn một cách an toàn
Với các triệu chứng nặng không đáp ứng với các phương pháp điều trị không xâm lấn
Mục đích là để làm giảm các triệu chứng, làm lành vết loét và tránh cắt cụt. Vì nhiều bệnh nhân có bệnh động mạch vành, làm cho họ có nguy cơ hội chứng mạch vành cấp trong quá trình phẫu thuật, bệnh nhân thường trải qua đánh giá tim trước khi phẫu thuật.
Phẫu thuật cắt đoạn (phẫu thuật cắt bỏ đoạn tổn thương tắc nghẽn) được sử dụng cho các tổn thương ngắn, cục bộ trong động mạch chủ chậu, đùi chung, hoặc động mạch đùi sâu.
Tái tạo mạch (ví dụ bắc cầu nối đùi khoeo) sử dụng các vật liệu tổng hợp hoặc tự nhiên (thường là tĩnh mạch hiển hoặc tĩnh mạch khác) để bắc cầu nối các tổn thương tắc nghẽn. Tái tạo mạch giúp ngăn ngừa cắt cụt chân và giảm đau cách hồi.
Phẫu thuật cắt thần kinh giao cảm có thể có hiệu quả ở những bệnh nhân không thể trải qua phẫu thuật mạch máu lớn, khi tắc nghẽn ở xa gây ra đau thiếu máu cục bộ nghiêm trọng. Chất hóa học ức chế giao cảm có hiệu quả như phẫu thuật cắt thần kinh giao cảm, vì thế hiếm khi được thực hiện.
Phẫu thuật cắt cụt là một biện pháp cuối cùng, được chỉ định cho nhiễm trùng không kiểm soát được, đau buốt không ngừng, và hoại tử tiến triển. Việc cắt cụt phải càng xa càng tốt, giữ đầu gối để sử dụng tối ưu với một bộ phận giả.
Liệu pháp nén ngoài
Việc nén khí nén bên ngoài của chi dưới để tăng lưu lượng máu ở xa là một lựa chọn cho việc cứu chi ở những bệnh nhân có bệnh động mạch ngoại biên nặng và không có chỉ định phẫu thuật. Về mặt lý thuyết, nó kiểm soát phù nề và cải thiện lưu lượng động mạch, hồi phục tĩnh mạch, và oxy hóa mô, nhưng thiếu dữ liệu ủng hộ việc sử dụng phương pháp này. Vòng nén khí được đặt phần chi thấp hơn và phồng lên nhịp nhàng trong tâm trương, tâm thu trong khoảng từ 1 đến 2 giờ vài lần/tuần.
Ghép tế bào gốc
Tế bào gốc tủy xương có thể biệt hoá thành các mạch máu nhỏ. Các thử nghiệm lâm sàng đang điều tra việc ghép tế bào gốc tủy xương tự thân vào chân của bệnh nhân thiếu máu cục bộ nghiêm trọng. Mặc dù liệu pháp này có thể không phù hợp với mọi bệnh nhân, nhưng nó có thể là một giải pháp thay thế cho một số người cần phải cắt cụt chi nhiều; kết quả của các thử nghiệm nhỏ hơn ban đầu rất đáng khích lệ nhưng một số thử nghiệm được làm mù, có đối chứng giả dược đã không cho thấy lợi ích (7, 8).
Liệu pháp gen
Liệu pháp gen cũng đang được nghiên cứu (9, 10). Chuyển gen DNA mã hoá VEGF có thể thúc đẩy sự tăng trưởng của mạch máu.
Tài liệu tham khảo về điều trị
1. Anand S, Bosch J, Eikelboom JW, et al, on behalf of the COMPASS Investigators: Rivaroxaban with or without aspirin in patients with stable peripheral or carotid artery disease: an international, randomized, double-blind, placebo controlled trial. Lancet 391(10117):218–229, 2018. doi: 10.1016/S0140-6736(17)32409-1
2. Bonaca MP, Bauersachs RM, Anand SS, et al: Rivaroxaban in peripheral artery disease after revascularization. N Engl J Med 382:1994–2004, 2020. doi: 10.1056/NEJMoa2000052
3. Gerhard-Herman MD, Gornik HL, Barrett C, et al: 2016 AHA/ACC Guideline on the management of patients with lower extremity peripheral artery disease. Circulation 155:e686–e725, 2017.
4. Hiatt WR, Bonaca MP, Patel MR, et al. Rivaroxaban and Aspirin in Peripheral Artery Disease Lower Extremity Revascularization. Circulation142 (23):2219-2230, 2020 doi/10.1161/CIRCULATIONAHA.120.050465
5. Khan SZ, O'Brien-Irr MS, Rivero M, et al. Improved survival with angiotensin-converting enzyme inhibitors and angiotensin receptor blockers in chronic limb-threatening ischemia. J Vasc Surg 2020;72(6):2130-2138. doi:10.1016/j.jvs.2020.02.041
6. Ipema J, Huizing E, Schreve MA, de Vries JPM, Ünlü Ç. Editor's Choice - Drug Coated Balloon Angioplasty vs. Standard Percutaneous Transluminal Angioplasty in Below the Knee Peripheral Arterial Disease: A Systematic Review and Meta-Analysis. Eur J Vasc Endovasc Surg. 2020;59(2):265-275. doi:10.1016/j.ejvs.2019.10.002
7. Rigato M, Monami M, Fadini GP: Autologous cell therapy for peripheral arterial disease: Systematic review and meta-analysis of randomized, nonrandomized, and noncontrolled studies. Circ Res 120(8):1326–1340, 2017. doi: 10.1161/CIRCRESAHA.116.309045
8. Teraa M, Sprengers RW, Schutgens RE, et al: Effect of repetitive intra-arterial infusion of bone marrow mononuclear cells in patients with no-option limb ischemia: The randomized, double-blind, placebo-controlled Rejuvenating Endothelial Progenitor Cells via Transcutaneous Intra-arterial Supplementation (JUVENTAS) trial. Circulation 131(10):851–860, 2015. doi: 10.1161/CIRCULATIONAHA.114.012913
9. Forster R, Liew A, Bhattacharya V, Shaw J, Stansby G: Gene therapy for peripheral arterial disease. Cochrane Database Syst Rev 2018;10(10):CD012058. Published 2018 Oct 31 doi:10.1002/14651858.CD012058.pub2
10. Shimamura M, Nakagami H, Sanada F, Morishita R. Progress of Gene Therapy in Cardiovascular Disease. Hypertension 2020;76(4):1038-1044. doi:10.1161/HYPERTENSIONAHA.120.14478
Những điểm chính
Bệnh động mạch ngoại biên (PAD) xảy ra hầu như ở các chi dưới.
50 đến 75% bệnh nhân cũng có chứng xơ vữa động mạch và/hoặc động mạch vành.
Khi có triệu chứng,bệnh động mạch ngoại biên gây đau cách hồi, khó chịu ở chân xảy ra khi đi bộ và giảm khi nghỉ ngơi; nó là biểu hiện của chứng thiếu máu có khả năng hồi phục, tương tự như cơn đau thắt ngực.
PAD nặng có thể gây đau trong suốt thời kỳ nghỉ ngơi, phản ánh tình trạng thiếu máu không hồi phục hoặc có loét thiếu máu cục bộ trên bàn chân.
ABI thấp (≤ 0,90) (tỷ lệ huyết áp tâm thu của động mạch cánh tay và cổ chân) xác định bị bệnh động mạch ngoại biên.
Thay đổi các yếu tố nguy cơ gây xơ vữa động mạch; cho statin, thuốc chống kết tập tiểu cầu, và đôi khi thuốc ức chế men chuyển, pentoxifylline, hoặc cilostazol.
Nong mạch qua da có hoặc không có đặt stent có thể làm giãn tắc mạch máu; đôi khi cần thiết phải phẫu thuật (cắt bỏ nội mạc tử cung hoặc ghép cầu).