El examen FAST (Focused Assessment with Sonography in Trauma) busca la presencia de líquido, que se presume que es sangre en el contexto clínico apropiado, y visualiza 10 estructuras o espacios en 4 áreas:
Pericárdico
Perihepático
Periesplénicò
Pelviano
El E-FAST (FAST extendido) también examina los espacios pleurales anterior y lateral (vista torácica) para evaluar un neumotórax o un derrame pleural, que se asume que es un hemotórax en pacientes que experimentaron un traumatismo.
La E-FAST tiene sensibilidad y una especificidad alta (especialmente en pacientes con hipotensión). Se puede hacer en forma rápida, de manera no invasiva y sin exposición a radiación, y puede repetirse. Debido a estos beneficios, la ecografía casi ha reemplazado por completo al lavado peritoneal diagnóstico (LPD) en la evaluación de pacientes con traumatismos.
En un paciente hemodinámicamente inestable, un E-FAST positivo puede indicar la necesidad de una intervención inmediata (p. ej., toracostomía con tubo, ventana pericárdica, laparotomía diagnóstica).
En un paciente hemodinámicamente estable, el E-FAST puede indicar la necesidad de más pruebas de diagnóstico.
Aunque E-FAST fue diseñado para acelerar la atención en pacientes lesionados, se ha demostrado que sus componentes son útiles para realizar ecografía en el sitio de atención (POCUS) en pacientes hipotensas no lesionadas para identificar líquido libre debido a otras causas (p. ej., embarazo ectópico roto, rotura de aneurisma de la aorta abdominal).
Indicaciones para el examen E-FAST (evaluación enfocada extendida con ecografía en el traumatismo, por sus siglas en inglés)
Evaluación de las lesiones, hipotensión y/o shock de etiología desconocida en un paciente con traumatismo para determinar la necesidad de intervenciones
Evaluación de hipotensión inexplicable o choque en un paciente sin traumatismo
Para identificar la rotura de un embarazo ectópico
Contraindicaciones para el examen E-FAST (evaluación enfocada extendida con ecografía en el traumatismo, por sus siglas en inglés)
Contraindicaciones absolutas
Es evidente la necesidad de una atención definitiva urgente (que se retrasaría con la ecografía)
Contraindicaciones relativas
Ninguna
Complicaciones del examen E-FAST (evaluación enfocada extendida con ecografía en el traumatismo, por sus siglas en inglés)
La ecografía es un procedimiento no invasivo, por lo que las complicaciones del procedimiento son poco probables.
Equipo para el examen E-FAST (evaluación enfocada extendida con ecografía en el traumatismo, por sus siglas en inglés)
Ecógrafo en la cabecera del paciente
Transductor (sonda) de baja frecuencia (p. ej., 2 a 5 MHz), sea curvilíneo o en fase*
Transductor lineal de alta frecuencia (p. ej., 5 a 10 MHz), para examinar la pleura
Gel para ecografía (no estéril) o lubricante quirúrgico acuoso
Guante, para cubrir la punta de la sonda (que proporciona protección de barrera)
*A menudo se prefiere un transductor en fase para E-FAST porque su pequeña lente se puede colocar con mayor facilidad entre las costillas.
Consideraciones adicionales para el examen E-FAST (evaluación enfocada extendida con ecografía en el traumatismo, por sus siglas en inglés)
El examen E-FAST debe completarse en < 5 minutos.
La cavidad pericárdica se evalúa primero, sobre todo después de un traumatismo penetrante, porque el líquido pericárdico que se acumula después del traumatismo puede poner en peligro la vida de inmediato e inutilizar el tratamiento de otras lesiones.
El examen E-FAST maximiza la sensibilidad mediante imágenes en posiciones declive de la cavidad peritoneal, donde se acumula preferentemente el líquido. Este líquido se visualiza como áreas anecoicas (negras) que llenan los espacios potenciales. El examen también se centra en las interfases entre los órganos sólidos para maximizar la visibilidad del líquido.
Posicionamiento para el examen E-FAST (evaluación enfocada extendida con ecografía en el traumatismo, por sus siglas en inglés)
El paciente está en decúbito supino.
El operador se para al lado del paciente cerca del abdomen. (En forma tradicional se enseñaba a los operadores a ubicarse del lado derecho del paciente para poder utilizar la mano derecha, pero esta posición es innecesaria, y la posición puede basarse en sus preferencias).
Si es posible, el paciente puede colocarse en posición de Trendelenburg a unos 5 grados para aumentar la sensibilidad para la detección del líquido peritoneal en el cuadrante superior derecho.
Anatomía relevante para el examen E-FAST (evaluación enfocada extendida con ecografía en el traumatismo, por sus siglas en inglés)
El canal paracólico derecho es más profundo y está menos obstruido que el izquierdo. El líquido fluye preferentemente hacia la derecha. Por lo tanto, esta área debe ser la primera en ser evaluada en el peritoneo (en condiciones normales después de evaluar el pericardio).
Se forma un espacio potencial al rebatir el peritoneo desde el recto hasta la vejiga en los hombres o desde el recto hasta el útero en las mujeres. El líquido fluye de manera preferencial hacia esta área desde las goteras paracólicas derecha o izquierda. La pelvis es una de las regiones más inferiores y más fáciles de visualizar en la cavidad peritoneal; por lo tanto, las colecciones de líquido son visibles en este sitio antes que en otras áreas.
Descripción paso a paso del examen E-FAST (evaluación enfocada extendida con ecografía en el traumatismo, por sus siglas en inglés)
Utilizar una sonda curvilínea o una sonda de ultrasonido multielemento (phased array).
Orientación convencional del transductor: confirmar que la imagen de la pantalla se correlaciona con la orientación espacial del tranductor mientras se sostiene y se mueve. El marcador de orientación del transductor en su punta corresponde al cursor en el monitor. Ajustar la configuración del monitor y la posición del transductor si es necesario para lograr una orientación izquierda-derecha precisa. En forma tradicional, cuando se obtienen imágenes para un examen E-FAST, se coloca el marcador de orientación de la sonda en el lado derecho del paciente y se comprueba que el punto marcador en el monitor del ecógrafo se encuentre en la esquina superior izquierda del monitor.
Cubrir la punta del transductor con gel para ecografía, colocar un guante o una cubierta apretados sobre la punta del transductor para eliminar todas las burbujas de aire y asegurar el guante/la cubierta en su lugar (p. ej., con bandas de goma).
Aplicar sobre el transductor cubierto abundante gel; el uso inadecuado del gel limita la visión de la anatomía relevante.
Vista pericárdica (cardíaca)
La porción cardíaca del examen E-FAST busca el hemopericardio, que, en caso de traumatismo, es más fácil de evaluar con imágenes desde una posición subxifoidea.*
*NOTA: la orientación de la cardiología convencional se opone a la de todos los demás estudios, con el cursor en el lado derecho del monitor. Cuando se obtienen vistas de eje corto, la marca de orientación de la sonda estará en el lado izquierdo del paciente y al obtener vistas de eje largo, la marca de orientación de la sonda se orientará hacia la cabeza del paciente.
Cuando se usa medicina de emergencia u orientación radiológica, se debe sostener el transductor en sentido transversal en la región subcostal casi paralelo a la piel orientado justo a la izquierda del esternón del paciente hacia la cabeza. El marcador de orientación del transductor debe estar en el lado derecho del paciente.
Desplazar el transductor más hacia la derecha del paciente; debe verse el borde hepático, de modo que el lóbulo izquierdo del hígado pueda utilizarse como ventana acústica.
Sostener el transductor hacia abajo sobre la piel del paciente y empujar con suavidad hacia abajo, apuntando entre la cabeza del paciente y el hombro izquierdo.
Mover la sonda lo más alto posible en el espacio subxifoideo.
En la ecografía, desde arriba hacia abajo se observan el hígado, el ventrículo derecho y el ventrículo izquierdo. El ventrículo derecho está adyacente al hígado porque es más anterior que el ventrículo izquierdo. Los 2 ventrículos están arriba y del lado derecho del monitor y las aurículas están abajo y a la izquierda.
Para mejorar la imagen, aumentar el ajuste de la profundidad del transductor en la consola o acercar el transductor al corazón haciendo que el paciente respire profundamente.
El líquido pericárdico aparece como un espacio negro (hipoecoico) entre las líneas blancas del pericardio.
El líquido pleural puede confundirse con un derrame pericárdico y puede distinguirse por su localización detrás de la aorta descendente en la vista paraesternal del eje longitudinal del corazón.
Una almohadilla grasa epicárdica también puede confundirse con líquido pericárdico. Las almohadillas epicárdicas de grasa parecen ecolúcidas, pero se mueven con el corazón, lo que las diferencia del líquido pericárdico, que es estático.
Vista perihepática (cuadrante superior derecho)
Mover el transductor hacia el cuadrante superior derecho, para identificar el líquido intraperitoneal libre.
Colocar el transductor en el décimo u undécimo espacio intercostal, justo por delante de la línea medioaxilar. Apuntar el marcador de orientación de la sonda en sentido cefálico. Para eliminar las sombras de las costillas, gire el transductor y mire entre las costillas.
Imagen de la interfaz (espacio potencial) entre el riñón derecho y el hígado, llamada bolsa de Morison. Si solo se ve el riñón, deslizar el transductor en dirección cefálica a lo largo de la línea medioaxilar, un espacio intercostal por vez hasta que el hígado sea visible. Si solo el hígado es visible, se desplaza el transductor en dirección caudal un espacio costal a la vez hasta que el riñón sea visible. Los principiantes suelen colocar el transductor en un punto demasiado anterior en el abdomen; el desplazamiento posterior del transductor puede ayudar a visualizar el riñón.
En la vista del cuadrante superior derecho, la bolsa de Morison es la localización más común para visualizar el líquido libre. Examinar toda la longitud del riñón para evitar que una pequeña colección de líquido pase inadvertida.
Mueva la sonda para buscar un hemotórax. El diafragma se observa como una línea curva de color blanco brillante con el hígado a la derecha y el pulmón normal a la izquierda. El pulmón normal dispersa las ondas ecográficas y presenta un patrón similar a la "nieve".
Un hemotórax parece hiperecoico. Además, la línea espinosa, visible en la parte inferior del monitor, continúa más allá del diafragma y dentro del tórax. La sangre en el hemitórax actúa como una ventana acústica que permite la visualización de la columna vertebral. Este hallazgo se denomina continuación anormal de la línea espinosa ("signo de la columna vertebral") y no se produce en ausencia de hemotórax, porque el aire en los pulmones dispersa las ondas de ultrasonido, lo que oscurece la visualización de la línea espinosa.
Vista periesplénica (cuadrante superior izquierdo)
Mover la sonda hacia el cuadrante superior izquierdo para identificar el líquido intraperitoneal libre.
El riñón izquierdo se encuentra un poco más posterior y cefálico que el derecho, por lo que se debe colocar la sonda en la línea axilar posterior entre el noveno y el décimo espacio intercostal con el marcador de orientación en posición cefálica.
El cuadrante superior izquierdo es una imagen especular del derecho, con el bazo en la parte superior del monitor, el diafragma a la izquierda y el riñón a la derecha.
Es más probable que el líquido se acumule alrededor del bazo que entre el bazo y el riñón, y el líquido en el cuadrante superior izquierdo suele representar una lesión esplénica.
Volver a evaluar el hemotórax mediante la búsqueda de una colección de líquido por encima del diafragma y la continuación anormal de la línea espinosa.
Vista pelviana (suprapúbica)
Mueva la sonda a la pelvis. Esta localización es más sensible para detectar líquido intraperitoneal.
Colocar el transductor justo por encima de la sínfisis púbica en orientación transversal, con el marcador de orientación del transductor a la derecha del paciente. Inclinar el transductor hacia abajo en la pelvis y mantenerlo en la línea media. A continuación rebatir toda la vejiga de arriba a abajo para identificar el líquido libre.
A continuación, girar la sonda 90 grados en el sentido de las agujas del reloj para que el marcador de orientación del trasductor apunte en dirección cefálica. En esta vista sagital (longitudinal), se debe avanzar con la disección con el transductor de derecha a izquierda para evaluar toda la vejiga.
La vejiga es visible por delante y es hipoecogénica porque está llena de líquido. En un paciente masculino, es más probable que el líquido se acumule en la bolsa rectovesicular, entre la vejiga y el recto. En una paciente, es probable que el líquido se acumule en la bolsa uterovesicular, entre la vejiga y el útero. El balanceo lento de la sonda de un lado a otro aumenta la sensibilidad del examen.
Vista torácica
Evaluar la pleura para identificar neumotórax.
Utilizar un transductor lineal (de alta frecuencia, de alta resolución, de penetración superficial).
Sostener el transductor perpendicular a las costillas con el marcador de orientación en dirección cefálica; comenzar alrededor del tercero o cuarto espacio intercostal en la línea medioclavicular. Se deben obtener imágenes adicionales.
Para aumentar la sensibilidad del examen, obtener imágenes de la superficie pleural en varios lugares a lo largo de la pared torácica anterior y lateral.
En los traumatismos, cuando los pacientes suelen presentarse en decúbito supino con el movimiento espinal restringido, el lugar más probable donde se encuentra un neumotórax es la parte anterior. Sin embargo, los pacientes pueden tener un neumotórax lateral aislado. Por lo tanto, es importante ver múltiples ubicaciones de los pulmones.
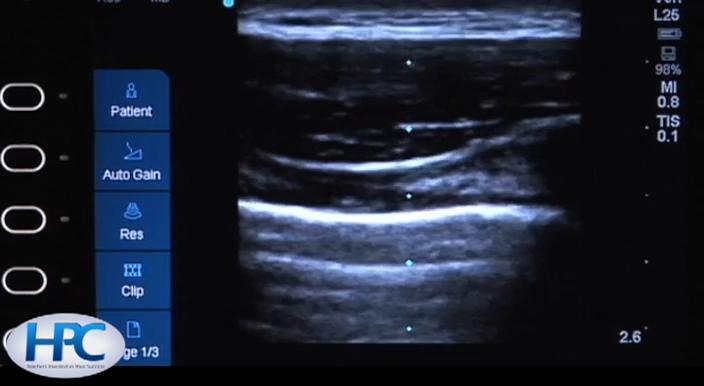
Sostenga la sonda perpendicular a las costillas. Una costilla arrojará una sombra detrás de ella. La línea pleural (blanca) es visible. Tres hallazgos normales son el deslizamiento de las costillas, colas de cometa y líneas A.
—El deslizamiento de las costillas se observa como una ecogenicidad mixta, brillante y granulada por debajo de la línea pleural. A veces se denomina "hormigas en un tronco". En el modo M, el aspecto granular por debajo de la línea pleural se presenta como arena en la playa y se denomina "signo de la costa".
—Las colas de los cometas aparecen como proyecciones desde la línea pleural hacia abajo, que se mueven en sentido vertical.
Las líneas A son un reflejo artificial de la línea pleural que se produce a medio camino entre la línea pleural y la parte inferior del monitor.
Si un paciente con traumatismo presentara un neumotórax, no se observaría movimiento de deslizamiento en la línea pleural, ni colas de cometa o líneas A.
Si no está seguro del deslizamiento pulmonar, utilice el modo M sobre el área pleural. En el modo M no se detecta el "signo de la costa" normal. En cambio, se visualizaría el llamado "signo de código de barras", que se manifiesta con múltiples líneas horizontales desde la parte superior a la parte inferior del monitor.
El transductor debe colocarse perpendicular a las costillas. También debe tenerse en cuenta que el marcador de orientación del transductor apunta en dirección cefálica.
Copyright Hospital Procedures Consultants at www.hospitalprocedures.org.
La costilla (flecha amarilla) aparece como una estructura hiperecogénica (blanca) con sombra acústica debajo de la costilla. La línea pleural (flecha roja) es visible en el espacio intercostal.
Copyright Hospital Procedures Consultants at www.hospitalprocedures.org.
La línea pleural es hiperecoica (flecha roja). Durante las respiraciones, el deslizamiento de las costillas causa brillo en la línea pleural y crea una apariencia de "hormigas en un tronco" cuando se visualiza en un video en tiempo real (flechas verdes). Aparecen líneas A (flecha amarilla) debido al reflejo artificial de las ondas de ultrasonido.
Copyright Hospital Procedures Consultants at www.hospitalprocedures.org.
Advertencias y errores comunes en el examen E-FAST (evaluación enfocada extendida con ecografía en el traumatismo, por sus siglas en inglés)
El conocimiento de la superficie y la anatomía subyacente es crucial para determinar la posición inicial correcta del transductor.
Un examen E-FAST normal no descarta una lesión intraabdominal traumática.
Esté atento a las variantes anatómicas.
Recomendaciones y sugerencias para el examen E-FAST (evaluación enfocada extendida con ecografía en el traumatismo, por sus siglas en inglés)
Si es posible, se deben atenuar las luces para aumentar el contraste y ayudar a lograr el ajuste de ganancia necesario.
Disminuir la profundidad al cambiar las vistas de cardíaca a abdominal y luego a torácica.
Se debe recordar que no todo el líquido parece anecoico (p. ej., la sangre coagulada puede tener ecogenicidad mixta).